A farmacêutica AstraZeneca totalizou 2.180 milhões de dólares (cerca de 2.031 milhões de euros) de lucro no primeiro trimestre, mais 20% do que no mesmo período do ano passado.


A farmacêutica AstraZeneca totalizou 2.180 milhões de dólares (cerca de 2.031 milhões de euros) de lucro no primeiro trimestre, mais 20% do que no mesmo período do ano passado.

Associação Portuguesa de Medicamentos Genéricos e Biossimilares congratula a revisão em alta do valor dos medicamentos com preços mais baixos em 3,5% pelo Ministério da Saúde

A Associação Portuguesa de Importadores e Exportadores de Medicamentos (APIEM) alertou hoje que medidas de restrição à exportação de medicamentos poderão ser declaradas inaplicáveis porque o Infarmed não notificou a Comissão Europeia antes da entrada em vigor.

A multinacional farmacêutica Sanofi anunciou hoje que alcançou um lucro de 5.400 milhões de euros em 2023, menos 35,5% do que no ano anterior
Omjjara é o primeiro e único medicamento na UE indicado especificamente para o tratamento da esplenomegalia ou sintomas relacionados com a doença nesta população de doentes

Soluções para uma melhor gestão da doença’, promovendo mais literacia e menos estigma. Serão também apresentadas as principais conclusões do estudo que avaliou a carga e os custos da epilepsia refratária em Portugal continental em 2019, realizado por João Costa, especialista em neurologia.

Com formação em biologia molecular e doutoramento em modelos animais na Doença de Alzheimer da Universidade de Heidelberg, Alemanha, Christian Czech tem uma vasta experiência na indústria farmacêutica, nomeadamente em Neurociências e Doenças Raras, áreas de pesquisa da BIAL., informa a empresa em comunicado.

Ao contrário do que foi divulgado, o investimento do SNS com medicamentos “tem vindo a perder peso relativo ao longo dos anos no montante global público despendido em saúde. Em 2022 representava 19,9%, quando em 2010 este valor era de 21,2%.”, aponta a Apifarma

O bilionário Elon Musk revelou hoje que pretende, “este ano”, apetrechar o primeiro ser humano com implantes cerebrais da sua empresa Neuralink, cuja tecnologia acaba de ser aprovada nos Estados Unidos.
O Centro Hospitalar de Vila Nova de Gaia/Espinho (CHVNG/E), que realiza desde 2021 termoablações da tiroide, uma técnica não cirúrgica de tratamento de nódulos, já iniciou procedimentos em patologia maligna, foi hoje descrito à Lusa.
O líder do Governo de Hong Kong disse que a polícia vai investigar milhares de pessoas que pediram para sair do sistema de doação de órgãos, algo que condenou como uma tentativa de prejudicar o programa.

A Associação Portuguesa de Medicamentos Genéricos e Biossimilares (APOGEN) alertou hoje que a contribuição extraordinária da indústria farmacêutica está a deixar desertos os concursos hospitalares para a aquisição destes fármacos, porque os laboratórios não querem perder mais dinheiro.
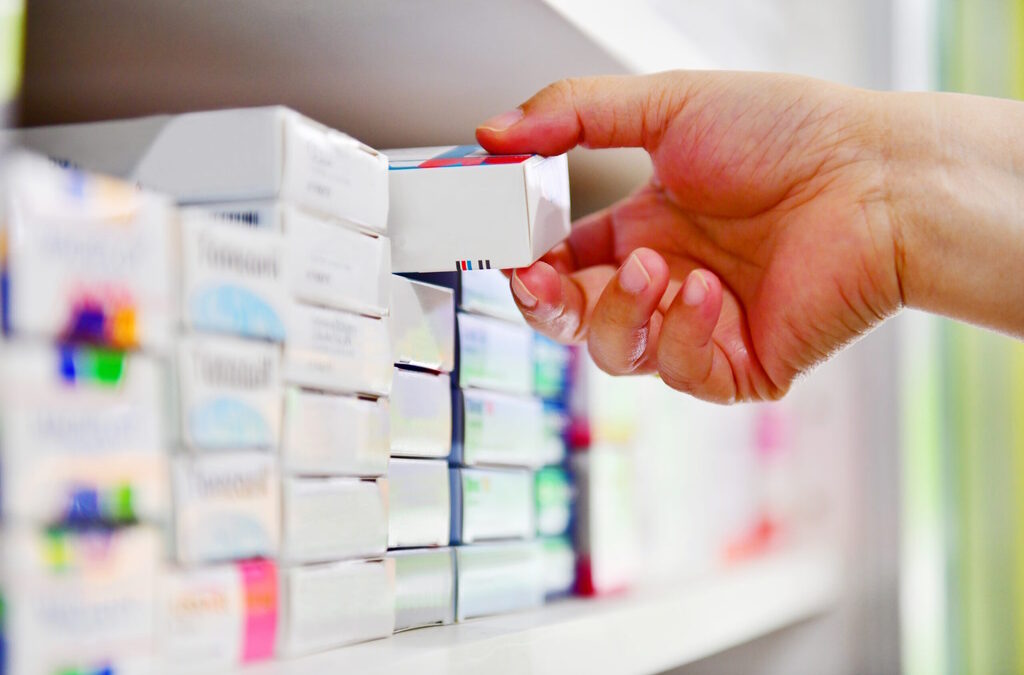
O preço de uma embalagem de um genérico nas farmácias foi 58% inferior ao preço médio do medicamento originador em 2022, revela um estudo, segundo o qual a adesão a estes fármacos tem vindo a crescer, mas lentamente
A psicose é um estado mental caracterizado pela perda de contacto com a realidade, discurso e comportamento incoerentes e, tipicamente, alucinações e delírios observados em perturbações psiquiátricas como a esquizofrenia.
As dificuldades dos doentes crónicos no acesso aos cuidados de saúde é uma das principais queixas da Plataforma Saúde em Diálogo, que lamenta que o sistema esteja muito concentrado no tratamento da doença aguda e nas urgências.
A Sanofi, empresa que opera na área da saúde e que tem presença em Portugal, registou 1.333 milhões de euros de lucro no primeiro trimestre, uma descida de 43,2% relativamente aos primeiros três meses de 2023, foi anunciado.
O vírus H5N1, que causa a gripe aviária, está a expandir-se rapidamente em continentes como o americano devido a fatores como as alterações climáticas, admitiu uma perita da Organização Mundial da Saúde (OMS).
Um projeto de lei do Livre sobre a carreira dos enfermeiros foi aprovado esta quarta-feira no parlamento, com os votos a favor de quase toda a oposição e contra dos partidos que suportam o Governo, PSD e CDS-PP.
O Sindicato dos Técnicos de Emergência Pré-hospitalar (STEPH) afirmou que 28 ambulâncias do Instituto Nacional de Emergência Médica (INEM) estiveram esta quinta-feira paradas por falta de técnicos.

A psicose é um estado mental caracterizado pela perda de contacto com a realidade, discurso e comportamento incoerentes e, tipicamente, alucinações e delírios observados em perturbações psiquiátricas como a esquizofrenia.

As dificuldades dos doentes crónicos no acesso aos cuidados de saúde é uma das principais queixas da Plataforma Saúde em Diálogo, que lamenta que o sistema esteja muito concentrado no tratamento da doença aguda e nas urgências.

A Sanofi, empresa que opera na área da saúde e que tem presença em Portugal, registou 1.333 milhões de euros de lucro no primeiro trimestre, uma descida de 43,2% relativamente aos primeiros três meses de 2023, foi anunciado.

O vírus H5N1, que causa a gripe aviária, está a expandir-se rapidamente em continentes como o americano devido a fatores como as alterações climáticas, admitiu uma perita da Organização Mundial da Saúde (OMS).

Um projeto de lei do Livre sobre a carreira dos enfermeiros foi aprovado esta quarta-feira no parlamento, com os votos a favor de quase toda a oposição e contra dos partidos que suportam o Governo, PSD e CDS-PP.